ictus
ictus
Evento cerebrovascolare acuto caratterizzato dalla comparsa improvvisa di segni o sintomi neurologici focali, con una durata superiore a 24 ore o con esito infausto. Si distingue dall’attacco ischemico transitorio, la cui sintomatologia dura meno di 24 ore, di solito meno di 1 ora. Il termine deriva dal latino col significato di «colpo». Un tempo veniva anche detto apoplessia e colpo apoplettico. Tutte queste dizioni ben descrivono la repentinità dell’esordio e la gravità del quadro clinico.
Epidemiologia
L’i. costituisce la seconda causa di morte a livello mondiale e la terza causa nei Paesi industrializzati dopo le malattie cardiovascolari e i tumori; inoltre è la seconda causa di demenza e la prima causa di disabilità nell’anziano. La sua incidenza manifesta un andamento crescente con l’allungamento della vita media, raggiungendo nei Paesi occidentali 8,72 nuovi casi per 1.000 abitanti oltre i 65 anni di età. È, pertanto, non solo un’emergenza medica in fase acuta ma un rilevante problema sanitario e sociale.
Fisiopatologia
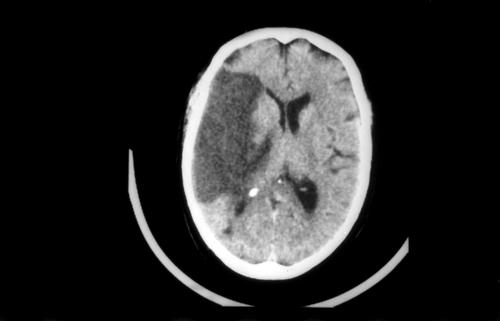
L’i. può essere determinato sia da un’ischemia (infarto) di un territorio encefalico, correlata all’occlusione di un’arteria (80% dei casi), sia da un’emorragia cerebrale (20%). Nell’ischemia cerebrale, l’occlusione arteriosa si verifica nel 75% dei casi per alterazioni arteriosclerotiche dei vasi che portano il sangue all’encefalo (i. trombotico o tromboembolico), nel 20% in seguito a embolia a partenza cardiaca (i. cardioembolico) e nel 5% per altre cause. La gravità clinica dipende dal tipo di vaso interessato e conseguentemente dall’ampiezza e dalla sede dell’area ischemica. Nella maggior parte dei casi l’emorragia cerebrale ha ugualmente come causa l’arteriosclerosi ed è frequentemente correlata all’ipertensione arteriosa. Il quadro clinico è spesso più grave rispetto all’ischemia. Una piccola quota di emorragie cerebrali, le emorragie subaracnoidee, è invece secondaria alla rottura di malformazioni vascolari (aneurismi e angiomi) spesso congenite; in questo caso l’evento colpisce soggetti più giovani (con un acme tra i 20 e i 40 anni), con alta mortalità.
Diagnosi
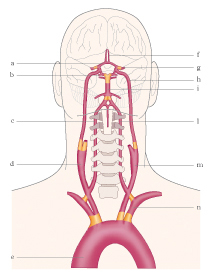
La diagnosi di i. è nella maggior parte dei casi facile già all’osservazione clinica; la diagnosi di natura si avvale delle tecniche di neuroimmagine, prime fra tutte la TAC, che consente rapidamente di differenziare le emorragie dagli infarti cerebrali. La risonanza magnetica permette di precisare l’estensione e le caratteristiche della lesione e lo studio dei vasi. Altro esame cardine per la diagnosi è l’ecodoppler dei vasi sopraortici.
Terapia
Fino a pochi anni fa l’i. era considerato incurabile; nell’ultimo decennio, la creazione di unità di terapia subintensiva dedicate (le cosiddette stroke units) e l’introduzione della terapia trombolitica endovenosa e di tecniche interventistiche hanno modificato positivamente la prognosi.
Negli ultimi anni, l’approccio all’ictus acuto si è progressivamente modificato analogamente a quanto avvenuto per l’infarto del miocardio. Ma, pur riconoscendo la stessa eziopatogenesi basata sull’occlusione di un vaso che conduce a necrosi il tessuto irrorato, le terapie per l’infarto cardiaco hanno preceduto di diversi anni quelle per l’ictus, ancora in fase di definizione. Questo ritardo è dovuto essenzialmente alla peculiare struttura dell’encefalo e alla particolare ‘fragilità’ dei neuroni, anche nel caso di brevissime interruzioni dell’afflusso di sangue. Recenti studi sperimentali hanno modificato parzialmente la situazione: infatti, mentre la parte centrale della zona ischemica va in necrosi nei primi minuti dall’evento ischemico, esiste una zona circostante (penombra ischemica) in cui la morte neuronale interviene in modo progressivo nel corso delle prime ore che seguono l’occlusione: quest’area potrebbe, quindi, essere salvata dalla ripresa del flusso arterioso.
Trombolisi endovenosa
Dopo i primi tentativi di trombolisi (con gli stessi farmaci usati per l’infarto miocardico), gravati da un alto tasso di emorragie e da non significativo miglioramento clinico, intorno ai primi anni Novanta del secolo scorso si è giunti a identificare il farmaco più efficace e soprattutto la finestra temporale in cui utilizzarlo. Questa molecola (alteplase), avvia una serie di modificazioni enzimatiche che portano alla lisi (scioglimento) del coagulo. Studi successivi su un numero crescente di pazienti hanno permesso di valutare le possibilità di questo trattamento nell’ictus acuto e di definirne le procedure. Il farmaco deve essere somministrato per via endovenosa il più precocemente possibile: in Europa l’uso dell’Alteplase è stato autorizzato entro le 3 ore dall’esordio dei sintomi ma nel 2009 è stata avviata l’estensione della finestra terapeutica a 4 ore e mezza. Il trattamento deve essere effettuato in centri ospedalieri esperti e forniti di caratteristiche organizzative che consentano una rapida valutazione diagnostica, la monitorizzazione clinica e strumentale e un’attenta selezione dei pazienti al fine di ottimizzare il rapporto rischio/beneficio della terapia. In Italia, i centri ospedalieri autorizzati sono usualmente sede di stroke units e vengono definiti da apposite delibere regionali. La trombolisi endovenosa ha migliorato significativamente la prognosi di un ictus ischemico ed è stato inserita come trattamento di prima scelta nelle linee guida internazionali e nazionali. Nonostante ciò, il trattamento trombolitico in Italia viene effettuato solo nel 2% dei pazienti con ischemia cerebrale, a causa del ridotto numero di stroke units, ma soprattutto della scarsa informazione della popolazione sulla necessità di estrema precocità dell’intervento. A tal fine, sono state programmate campagne informative basate su uno slogan molto efficace mutuato da analoghi programmi anglosassoni: «Time is brain».
Trombolisi intrarteriosa
Parallelamente alla trombolisi endovenosa si è sviluppato un approccio terapeutico trombolitico innovativo, quello loco-regionale o intrarterioso. In questo caso l’introduzione di un microcatetere attraverso l’arteria femorale consente di raggiungere il vaso trombizzato e di iniettare il farmaco in prossimità del coagulo. Questa metodica offre il vantaggio di utilizzare minore quantità di trombolitico con conseguenti minori rischi emorragici sistemici, a fronte di maggiori rischi legati alla procedura interventistica. Inoltre, la metodica richiede una tecnologia di alto livello e una particolare preparazione degli operatori non disponibili in tutti i centri ospedalieri. Al momento, questo trattamento è effettuato solo fuori scheda tecnica (off label ), in centri di alta specializzazione e con il consenso specifico del paziente.
Trombolisi meccanica
L’obiettivo di costruire un dispositivo capace di rimuovere direttamente il coagulo dall’arteria ostruita e di ristabilire il flusso prima che si determini un danno irreversibile rappresenta una sfida in evoluzione. Il primo sistema per embolectomia è stato messo a punto nel 1995 e commercializzato negli USA nel 2004 ed è costituito da un filamento elicoidale di nichel-titanio che viene portato con un microcatetere arterioso a livello del trombo per estrarlo, agendo come una sorta di cavaturacciolo. Un altro dispositivo del genere è foggiato a forma di canestro espandibile che aggancia il coagulo, mentre un altro ancora è fornito di un sistema di frantumazione-aspirazione. Ognuno di questi sistemi può essere associato al rilascio di sostanze trombolitiche o antiaggreganti per potenziarne l’azione. Un’altra tecnica utilizzata negli ultimi anni è rappresentata dal posizionamento di stent nel vaso intracranico trombizzato, in analogia con l’angioplastica coronarica. Tutti questi dispositivi sembrano aprire prospettive terapeutiche molto promettenti sebbene non si abbiano ancora dati definitivi sull’efficacia e sui rischi delle procedure.
Chirurgia carotidea d’urgenza
Nel caso di ostruzioni dell’arteria carotide a livello extracranico, sembrerebbe razionale eliminare l’occlusione mediante la chirurgia tradizionale (tromboarteriectomia) o con il posizionamento di stent. In realtà, la riperfusione del territorio carotideo può rappresentare un elemento di aggravamento nell’ambito di un evento clinico già di notevole gravità. Sono in corso (2009) studi clinici per definire i criteri per l’intervento in urgenza che dovrebbe, comunque, limitarsi a ostruzioni incomplete associate ad attacchi ischemici transitori recidivanti.
Farmaci neuroprotettivi
Un ultimo interessante filone di ricerca si è rivolto all’identificazione di sostanze capaci di proteggere i neuroni dall’insulto ischemico. Ma anche i pochi dati soddisfacenti, tra le molte sostanze testate, ottenuti in studi di laboratorio, non hanno confermato l’efficacia nella clinica.