La grande scienza. Evidence-based medicine
La grande scienza. Evidence-based medicine
Evidence-based medicine
Tra il 1991 e il 1992 gli epidemiologi della McMaster University di Hamilton (Ontario, Canada) pubblicarono una serie di studi in cui per la prima volta era definito lo statuto della medicina basata sulle prove di efficacia (EBM, evidence-based medicine). Nonostante l'espressione evidence-based sia stata utilizzata da discipline diverse e sia stata adattata ai rispettivi contesti - si pensi, per esempio, a locuzioni come evidence-based nursing, evidence-based clinical practice, evidence-based pharmacy -, l'oggetto di questi approcci è rimasto lo stesso e si ritiene pertanto opportuno utilizzare una simile accezione generica anche in questo saggio. Si farà uso, sempre in senso generale, dell'espressione 'medico clinico' per denotare ogni operatore sanitario, sia esso medico, infermiere o farmacista.
I sostenitori della EBM hanno stimolato e guidato pazienti, medici, direttori sanitari e politici a trovare, comprendere e applicare quegli studi che, nell'ambito della ricerca sanitaria, riuscivano a soddisfare in maniera più efficiente il doppio requisito della validità scientifica e dell'efficacia clinica.
In questo modo, essi hanno finito per proclamare un paradigma innovativo che sembrava in contrapposizione con i fondamenti tradizionali del sapere medico, in cui l'elemento centrale consiste nel comprendere la relazione tra i meccanismi di base della patologia e l'esperienza clinica. Tale esperienza, come è noto, è rappresentata da un'autorità individuale ('l'esperto') o da un collegio di medici, ossia un gruppo di esperti che, riunito in una comunità professionale, propone le linee guida procedurali basandosi sulla comune opinione dei suoi membri. Su questo punto la EBM mette in guardia sostenendo che gli specialisti rischiano seriamente di dare consigli contrari alle ricerche disponibili sulle prove di efficacia, sino a quando non dispongano di una panoramica completa e imparziale della recente letteratura medico-scientifica. Lo scopo finale deve essere quello di affinare le capacità d'interpretare i dati tentando di evitare, o di ridurre al minimo, le inclinazioni personali e i conflitti d'interesse. Questo atteggiamento è particolarmente sensato se consideriamo, per esempio, gli ultimi decenni, in cui i metodi della ricerca applicata sviluppati per l'osservazione e la sperimentazione sono stati condotti in un contesto clinico sempre più naturalistico e complesso.
Dal momento che, inoltre, i metodi della ricerca applicata sono basati più sulla stima probabilistica degli effetti e delle connessioni tra gli interventi che non sulle spiegazioni meccanicistiche soggiacenti, un presupposto della EBM è che i medici siano pronti ad accettare e a operare con l'incertezza (piuttosto che inseguire il fascino riduzionistico della scienza di base) e che siano disposti a riconoscere che le decisioni per il trattamento di cura sono spesso prese a fronte di una relativa ignoranza della loro vera natura, ovvero del loro impatto reale sui singoli pazienti.
Un'assunzione fondamentale della EBM è che i medici che la praticano, basandosi su una conoscenza delle prove di efficacia proveniente dalla ricerca sanitaria applicata, proporranno una cura del paziente ben superiore a quella dei medici che invece si affidano al solo studio dei meccanismi di base e alla propria esperienza clinica. Attualmente, non esiste una stringente prova diretta che mostri la validità di questa assunzione; cionondimeno, il 9 dicembre del 2001 sul numero ricapitolativo Year in review del "New York Times", la EBM è stata proclamata uno degli ambiti scientifici più rilevanti dell'anno.
Definizioni, antecedenti storici, ideatori e promotori
La EBM è stata definita come l'uso esplicito, prudente e coscienzioso delle più recenti e affidabili prove di efficacia fornite dalla ricerca che indaga sulle decisioni prese nella cura dei singoli e delle popolazioni. Una definizione più pragmatica consiste nel considerarla un insieme di strumenti e risorse atti a trovare e applicare le migliori tra le recenti dimostrazioni di efficacia per la cura dei singoli malati. Questa definizione pratica dimostra che ormai si dispone di molti studi in cui le prove di efficacia provenienti dalle ricerche sanitarie sono state preclassificate in base alla loro fondatezza proprio da esperti in metodi di ricerca, nonché valutate, elemento ancor più degno di nota, da medici specializzati nell'efficacia clinica dei trattamenti.
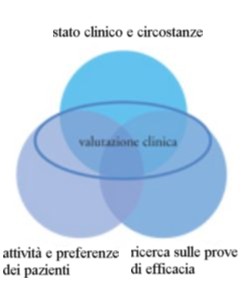
È importante notare che il termine evidence-based medicine non è correttamente traducibile in lingue diverse dall'inglese. In italiano o francese, per esempio, una traduzione letterale porterebbe verso un'idea di medicina ovvia, evidente, pressoché l'opposto di ciò che dovrebbe intendere. Una definizione migliore, in grado forse di aggirare gli ostacoli della traduzione, potrebbe essere 'sanità volta all'incremento della ricerca' (research-enhanced health care). Oggi il ruolo che la ricerca sui metodi di valutazione clinica attribuisce alle prove di efficacia sta evolvendo, come mostra la rappresentazione della fig. 1.
Le decisioni cliniche sono quindi basate principalmente sulle seguenti fasi: valutazioni dello stato e delle circostanze cliniche del paziente; valutazione condotta da un medico esperto nelle prove di efficacia applicate alla gestione dei problemi sanitari; presentazione al paziente delle opzioni disponibili e conseguente definizione delle sue preferenze; e, quindi, elaborazione del giudizio finale. La perizia clinica è richiesta per ognuna di queste fasi così come per il conseguimento di una valutazione finale che le combini insieme correttamente. Le sole prove di efficacia basate sulla ricerca non determinano la decisione e, in alcune situazioni, possono non essere disponibili, utili o accurate. Per esempio, un paziente che vive in una località remota, lontana da centri sanitari d'alto livello, avrà difficoltà ad avere pareri medici specialistici, dunque sarà sottoposto a trattamenti terapeutici insufficienti, indipendentemente da ciò che viene considerato utile secondo le recenti acquisizioni sulle prove di efficacia.
Sul piano storico, le ricerche sulle basi scientifiche della pratica medica sono rintracciabili sin dall'Antichità, per esempio nell'opera di Ippocrate e Galeno. Ibn Sīnā (Avicenna, 980-1037) enunciò i seguenti principî per esaminare l'uso delle sostanze medicinali: (a) il modo d'agire del farmaco dev'essere specifico e definito; (b) esso inoltre dev'essere testato su di una ben definita malattia; (c) occorre osservarne il tempo d'azione; (d) l'effetto dev'essere costante in situazioni differenti; (e) infine, la sperimentazione deve avvenire sul corpo umano poiché i suoi effetti sugli animali, per esempio un leone o un cavallo, potrebbero non avere alcuna rilevanza sugli uomini. Tuttavia, l'epoca moderna delle cure sanitarie ebbe inizio nel 1948, quando il primo esperimento sull'utilizzazione formale della distribuzione casuale fu riportato sul "British medical journal", preannunciando la nuova era del trattamento antibiotico e della streptomicina per la cura della tubercolosi. Da allora, i fondi stanziati per la ricerca sanitaria sono andati costantemente aumentando e attualmente l'Organizzazione Mondiale per la Sanità stima che la somma ammonti a più di 90 miliardi di dollari l'anno, gran parte dei quali impiegati per l'EBM.
Inizialmente questo approccio moderno alla ricerca era dominato dalle scienze di base e si svolgeva principalmente nei laboratori. Lo sviluppo dei metodi per la ricerca applicata, ovvero la sperimentazione delle innovazioni a livello di popolazione, si impose grazie agli sforzi pionieristici dei padri fondatori dell'epidemiologia clinica, vale a dire Archie Cochrane in Gran Bretagna, Alvan Feinstein negli Stati Uniti e David L. Sackett in Canada. È dai loro lavori che derivano direttamente i principî della medicina basata sulle prove di efficacia; in particolar modo da quelli di Sackett, che rese popolari i concetti di base per una valutazione critica e circostanziata della letteratura medica, oltre a essere ispiratore e guida di quasi tutti gli esponenti della EBM.
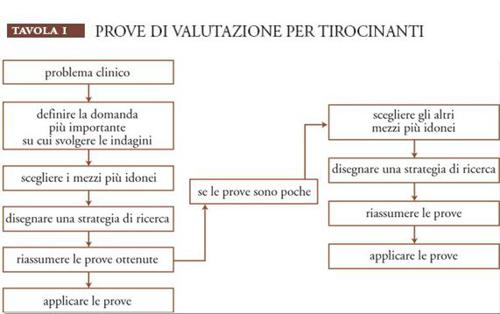
Nel 1977 Sackett sviluppò concetti e metodi d'insegnamento necessari per imparare a valutare criticamente la letteratura medica, dunque per consentire ai medici di utilizzare correttamente le prove di efficacia provenienti dalla ricerca sanitaria. La prima presentazione di indicazioni su 'come leggere le riviste cliniche' era diretta ai soli medici interni (tirocinanti) del dipartimento di medicina della McMaster University ed era stata curata da Jack Hirsh, in seguito direttore del dipartimento. I primi corsi furono ideati da Sackett, Brian R. Haynes e Peter Tugwell. Il primo corso per i medici interni consisteva nell'essere invitati dai membri del corpo docente durante la loro attività, in modo tale da poter affrontare direttamente le domande dei tirocinanti sulle applicazioni delle prove di efficacia ai singoli pazienti. Mentre alcuni docenti ritenevano i tirocinanti, forti dei resoconti stilati, una minaccia per la loro autorità, altri cercavano semplicemente di apprendere nuove abilità nel valutare criticamente i diversi casi. Gli ideatori pubblicarono una lunga serie di interventi sul "Canadian medical association journal", avviata nel 1980 con una nota intitolata Clinical disagreement e proseguita con gli articoli How to read a clinical journal e The interpretation of clinical data. Ciò portò, nel 1985, alla pubblicazione di testi sull'epidemiologia clinica specifica per medici clinici e, nel 1997, alla medicina basata sulle prove di efficacia.
Il primo tentativo di insegnare agli studenti di medicina una valutazione critica della letteratura medica fu condotto da Kathryn Bennett alla McMaster (come progetto della tesi di laurea), assieme a Sackett, Haynes e Victor Neufeld, e riportato nel 1987 sul "Journal of the american medical association" (JAMA), la rivista medica più diffusa al mondo.
Gordon H. Guyatt si unì al gruppo nel 1983, Deborah Cook nel 1990. Attorno al 1988, questo gruppo più ampio iniziò a ricercare i modi attraverso cui spostare l'obiettivo dalla valutazione critica della letteratura medica all'applicazione pratica di tale procedimento nella cura dei pazienti, un nesso che però sinora si è dimostrato relativamente inefficace. Per evidenziare tale spostamento d'interesse furono proposte diverse definizioni, inclusa quella di 'medicina basata sulla scienza', che suscitò risentimento in coloro che, conoscendo l'orientamento di questo approccio verso la ricerca applicata, temevano una svalutazione della propria ricerca. Nel 1990 Guyatt propose la definizione di evidence-based medicine, che poteva rappresentare una sorta di minima 'difesa anticorpale' tra gli scienziati ma che, invece, finì per agire come un 'agente patogeno' per alcuni medici e filosofi. In ogni modo, la presenza di molte pubblicazioni portò Guyatt alla creazione di una nuova serie, la Users' Guides to the medical literature, pubblicata per la prima volta nel 1993 sul "Journal of the American medical association" e aggiornata nel 2002 con l'introduzione della consultazione tramite web, ma disponibile anche sul tradizionale supporto cartaceo.
Presupposti filosofici e critici
Gli ideatori di questo nuovo approccio medico non dedicarono certo molta attenzione alla filosofia della scienza ed è difficile essere in disaccordo con Alan F. Chalmers (1999), quando afferma che la maggior parte degli scienziati e dei sostenitori della EBM ignora la filosofia della scienza offrendo pochi, se non inesistenti, contributi per fondare filosoficamente la propria ricerca. Ciononostante, il primo e più importante articolo sulla EBM propose questo nuovo approccio come un cambio di paradigma, utilizzando proprio la definizione datane dal filosofo della scienza Thomas Kuhn: chiamiamo 'paradigmi' quei modi di vedere il mondo che determinano sia i problemi che possono essere ragionevolmente posti, sia l'insieme delle prove accettabili che possono riguardare la loro soluzione.
Secondo Egon Guba e Yvonna Lincoln (1994), nella scienza di base su cui si fonda la medicina tradizionale il funzionamento del corpo umano e i meccanismi basilari della malattia possono essere scoperti osservando singoli individui e organismi tramite l'uso senza pregiudizi di strumenti oggettivi. Per mezzo della logica induttiva questi meccanismi possono, inoltre, essere chiariti e sperimentati nella loro fondatezza. La ricerca applicata, invece, utilizza altri sistemi: si occupa di fenomeni più complessi rispetto ai meccanismi della malattia; spesso dipende più dalla sperimentazione che dalla sola osservazione; riconosce che lo studio di un fenomeno complesso può essere influenzato da molti fattori e cerca di individuare strumenti per porvi rimedio; come elemento basilare di studio utilizza gruppi di pazienti; piuttosto che ricorrere all'idea di certezza fa uso di un principio probabilistico e, infine, per progredire si serve della logica deduttiva e bayesiana.
Certamente, vi sono differenze tra gli approcci della ricerca di base e di quella applicata, ma occorre capire se essi siano mutuamente esclusivi, come accade nei cambiamenti di paradigma, oppure se siano approcci conoscitivi complementari, come ammetterebbe una versione pluralistica dell'epistemologia. Quest'ultima posizione sembra maggiormente sostenibile. Tuttavia l'aspettativa della EBM secondo cui i medici dovrebbero essere al corrente delle prove di efficacia (di 'certi tipi di cure sanitarie') provenienti dalla ricerca solleva non pochi problemi. In primo luogo, bisogna capire in cosa consista una ricerca sanitaria 'valida'; in secondo luogo, intendersi su quali siano le 'migliori' scoperte effettuate in questo campo. Occorre poi decidere quando una ricerca sanitaria sia 'pronta' per essere applicata e chiarire come e a chi sia possibile applicare le prove di efficacia. La EBM fornisce un serie incredibilmente sofisticata di strumenti per elaborare questi punti ma, allo stato attuale, il risultato è solo parzialmente vicino a quello che tale approccio aspira a raggiungere.
D'altra parte, molte sono le critiche che possono essere mosse alla EBM da una prospettiva sia filosofica sia pratica. Per esempio, è difficile sostenere la superiorità dei metodi della EBM quando non è inconsueto che i risultati di studi metodologicamente simili siano in reciproco disaccordo. Allo stesso tempo, è stato dimostrato che sono più frequenti i casi in cui c'è accordo, piuttosto che discrepanza, tra i risultati di studi puramente osservativi e quelli testati tramite sperimentazioni cliniche controllate randomizzate (RCT, randomized controlled trials), per questo probabilmente più solidi. Sebbene queste argomentazioni contro la supremazia degli esperimenti controllati randomizzati possano essere soggette a contestazioni, non v'è modo di toccare questo tema senza fare riferimento alla tipica nozione universale di verità.
Inoltre, il problema di capire quando i risultati di una ricerca siano pronti per le applicazioni cliniche rimane aperto per la mancanza di una soluzione soddisfacente che chiarisca come i risultati provenienti dai gruppi possano essere applicati agli individui. La nostra conoscenza di come determinare cosa vogliano i pazienti è ancora primitiva e un altro problema è posto dal fatto che le circostanze in cui i pazienti vengono curati possono variare sensibilmente da luogo a luogo (persino nei casi in cui è solo una strada a dividere due strutture sanitarie differenti): le risorse, le abilità e i pazienti sono spesso molto differenti e gli stessi risultati di ricerca non possono essere applicati nello stesso modo.
Infine, non abbiamo studi convincenti che mostrino che i pazienti di medici aderenti alla EBM siano più abbienti degli altri: nessuno ha compiuto esperimenti controllati randomizzati sulla EBM che assumessero i redditi del paziente come misura di successo. Sarebbe impossibile effettuare un tale esperimento poiché il gruppo di controllo non potrebbe essere effettivamente isolato dalla ricerca che la EBM intende applicare, e sarebbe giudicato antietico se si tentasse di farlo. Tale situazione è poco felice nel senso che, anche se è riconosciuto che le attuali ricerche stanno producendo utili scoperte sanitarie, vi sono comunque molti dubbi sul fatto che il movimento della EBM stia realizzando qualcosa di utile per accelerare l'applicazione di questi dati nella pratica ambulatoriale. Nondimeno, abbiamo poche prove che i concetti della EBM siano di facile insegnamento.
Qualunque critica si decida di muovere, non c'è tuttavia dissenso sul fatto che le prove di efficacia provenienti dalla ricerca siano una base poco solida per prendere decisioni mediche. Né vi sono valide ragioni per negare che i risultati di ricerche strettamente scientifiche possano rivestire un ruolo sempre maggiore nell'ottimizzare le decisioni sanitarie, dal momento che la nostra conoscenza della natura e della gestione dei problemi sanitari continua a evolversi.
Strategie di divulgazione e risorse pratiche per esercitare la EBM
Sia lo sviluppo dei concetti chiave della EBM sia le strategie per la loro diffusione precedono la EBM stessa. La prima volta in cui vennero elaborati e diffusi questi concetti fu nella serie delle guide per i lettori pubblicate sul "Canadian medical association journal". Si rese necessario realizzare queste guide per ovviare ad alcuni evidenti limiti dell'edizione originale; esse raggiunsero ben presto una diffusione editoriale competitiva, anche per il fatto di essere pubblicate insieme al "Journal of the American medical association". Le guide per i lettori davano semplicemente grande risalto all'interpretazione e all'applicazione dei risultati della ricerca al fine di agevolare i medici nelle loro decisioni ordinarie.
Principalmente basato sulle serie allegate al "Journal of the American medical association", lo sviluppo delle guide per gli utenti comportò diverse strategie di divulgazione, tra cui la pubblicazione di molti libri e la creazione di testi specializzati per utenti di settore. Tale attività editoriale si è concentrata, sia nel passato sia attualmente, su settori che riguardano le cure critiche, la gastroenterologia, la chirurgia ortopedica, le medicine alternative e la fisioterapia. Una nuova guida per l'assistenza infermieristica è di prossima pubblicazione ed è probabile che ogni grande area della pratica sanitaria ne avrà presto una mirata alle esigenze dei suoi medici di settore.
Lo sviluppo sempre più rapido delle risorse per la pratica della EBM è stato strumentale tanto per la diffusione dei suoi concetti quanto per la loro applicazione. Si produssero abstract sempre più informativi e 'strutturati' da anteporre agli articoli delle riviste cliniche, in modo tale che da queste sintesi d'apertura i medici potessero distinguere con più facilità se gli studi trattati fossero adatti ai loro pazienti, se avessero sufficiente valore scientifico e se garantissero una sintesi dettagliata. Questa iniziativa fu diretta da Haynes e aveva due importanti sostenitori, Edward Huth, direttore degli "Annals of internal medicine", e Stephen Lock, direttore del "British medical journal". Con una prima edizione nel 1987, e un aggiornamento nel 1990, gli "Annals of internal medicine" pubblicarono una proposta per dare agli abstract una forma compiuta, presentando concretamente, all'interno del numero d'apertura, il primo articolo preceduto da questa nuova forma di sintesi. Da allora, la maggior parte delle riviste mediche, come pure molte altre appartenenti a campi di ricerca diversi, hanno adottato una forma o l'altra di questi nuovi abstract maggiormente strutturati.
Haynes promosse inoltre lo sviluppo di un'altra rivista sulle prove di efficacia, in cui gruppi di ricerca ed epidemiologi selezionavano gli articoli secondo il doppio criterio della valenza scientifica e della rilevanza clinica. Oltre alla ricapitolazione dei più importanti tra questi parametri, gli abstract proponevano il commento di un esperto clinico che aveva lo scopo di inserire lo studio nel contesto delle altre ricerche sull'argomento, evidenziando ogni eventuale importante limitazione e suggerendo come applicare i risultati. Huth propose il progetto all'American college of physicians in un momento in cui, fortuitamente, il collegio era in cerca di nuovi sussidi per i suoi membri. Intitolata "ACP journal club", la rivista prese avvio nel 1991 con una pubblicazione bimestrale che prevedeva venticinque abstract e commenti. La British medical association, diretta da Richard Smith e Tony Delamothe del gruppo editoriale BMJ, si adeguò alla nuova linea editoriale associandosi con l'ACP per la pubblicazione di "Evidence-based medicine", che iniziò le pubblicazioni nel 1995 con Haynes e Sackett come direttori. Seguirono riviste come l'"Evidence-based nursing" e l'"Evidence-based mental health". Fu così che il gruppo di ricerca sull'informazione sanitaria della McMaster University concepì i contenuti delle quattro riviste. Successivamente, attorno alla rivista rivolta agli infermieri si venne a creare una collaborazione tra la British medical association e il Royal college nursing, lo stesso fecero il Royal college of psychiatrists e la British psychological society avvicinandosi alla rivista per l'igiene mentale. Seguirono traduzioni in diverse lingue, come il francese, il tedesco, l'italiano, lo spagnolo, il portoghese, il russo, il giapponese e altre ancora. Editori commerciali incominciarono poi a copiare questo modello, specialmente Churchill-Livingstone, per pubblicazioni come "Evidence-based healthcare", "Evidence-based obstetrics and gynecology" ed "Evidence-based cardiovascular medicine".
Il gruppo guidato da Cochrane è forse stato per la EBM lo stimolo più importante. Spronato dalla pungolante accusa che Cochrane muoveva alla professione medica - "È certamente un grande limite della nostra professione il fatto di non aver creato un compendio critico, organizzato per specializzazioni e sottospecializzazioni e periodicamente aggiornato, di tutti gli importanti esperimenti controllati randomizzati" - e contando sul successo del database per gli esperimenti perinatali realizzato a Oxford, Chalmers nel 1992 fondò proprio in questa città il primo centro Cochrane, con l'intento di predisporre, mantenere e promuovere la disponibilità delle revisioni sistematiche delle pubblicazioni sugli effetti degli interventi sanitari. Haynes, che fu invitato nel 1993 a Oxford all'incontro per l'organizzazione del gruppo Cochrane, fondò nel 1994 il secondo centro Cochrane (rete e centro di base canadese della Cochrane alla McMaster University) e, sempre nello stesso anno, ospitò il secondo Cochrane Colloquium a Hamilton, nell'Ontario. Sackett divenne il primo presidente del comitato direttivo del gruppo Cochrane, il quale successivamente creò una biblioteca specializzata che prevedeva anche un database delle revisioni sistematiche della letteratura, un database degli abstract mirati sulle prove d'efficacia, un registro degli esperimenti clinici del gruppo Cochrane e uno per gli aspetti metodologici.
Una rivista quale l'"ACP journal club", come pure le edizioni periodiche pubblicate dal gruppo Cochrane e da altri gruppi (si pensi all'Agency for healthcare research and quality in the United States), hanno fornito tavole sinottiche e sommari che hanno consentito di disporre di prove con un livello d'evidenza ancor più elevato, allo scopo di dar forma ai crescenti sforzi per organizzare i fondamenti di evidenza e di validità dei manuali, nonché delle linee guida della pratica clinica. Al giorno d'oggi, questi sforzi si esprimono in pubblicazioni quali "Clinical evidence" del gruppo editoriale BMJ, che fornisce sei aggiornamenti mensili sui più affidabili e recenti risultati per il trattamento di un ampio spettro di disordini clinici.
L'avvento delle telecomunicazioni e dei computer, basti pensare al world wide web e a internet, è stato di inestimabile valore per la EBM, soprattutto a vantaggio dell'accessibilità e dell'utilizzazione delle fonti.
Sviluppi futuri
Molti degli sviluppi futuri della EBM sono prevedibili. Gli investimenti più rilevanti per migliorare le terapie proverranno, nei paesi più industrializzati, dalla ricerca farmaceutica. Le acquisizioni della ricerca saranno estremamente pubblicizzate e sarà alto il livello di sensibilizzazione nei confronti di questi nuovi importanti progressi. Incontreranno invece un limitato successo gli sforzi sostenuti da finanziamenti esigui ma crescenti finalizzati a contenere l'incremento dei farmaci costosi. Continueranno inoltre a essere limitate le risorse destinate allo sviluppo di trattamenti innovativi per la cura di gravi malattie che colpiscono le popolazioni più povere del mondo.
È presumibile che saranno impiegate sempre più energie per vagliare le prove di efficacia di quegli interventi della pratica sanitaria che sinora hanno ricevuto un'attenzione ridotta; in quest'area rientrano l'assistenza infermieristica, la fisioterapia, la terapia occupazionale, la pediatria e le medicine alternative. Tuttavia, sembra ragionevole pensare che a causa delle infrastrutture e della scarsità dei fondi la ricerca in questi ambiti disciplinari dovrà rimanere modesta.
Risorse per apprendere e applicare i principî della EBM, come pure strumenti basati sulle prove di efficacia capaci di riassumerne i fondamenti, diverranno sempre più disponibili in tutti i campi della pratica sanitaria. Molto stimolanti saranno i progressi dei 'sistemi' basati sulle prove di efficacia - essenzialmente prontuari che, seguendo questo approccio, si focalizzeranno sui problemi inerenti la gestione dei pazienti. Si prenda, per esempio, il più evoluto tra i mezzi attualmente disponibili, il manuale elettronico cosiddetto 'aggiornato' (up to date) comprendente i differenti approcci basati sulle prove di efficacia allo scopo di raccogliere, riassumere e interpretare i risultati della ricerca che vertono sulle decisioni cliniche. Sistemi computerizzati per il trattamento delle decisioni, in cui le prove di efficacia sono integrate con le cartelle cliniche elettroniche dei pazienti, attualmente esistono in forma limitata ma continueranno a svilupparsi, in maniera tale da rendere le prove di efficacia immediatamente disponibili per clinici e pazienti, adattate al caso specifico del singolo ammalato.
Innovazioni sia nell'acquisizione sia nella diffusione delle nuove conoscenze, così come l'apprendimento interattivo, accelereranno il ritmo con cui i medici saranno in grado di assimilare le nuove scoperte. L'industria farmaceutica, poi, continuerà a usare tali strategie per cambiare con successo il comportamento dei medici.
Una tra le più importanti delle attuali ambizioni della EBM consiste nel formare esperti nei vari settori disciplinari e istruirli sui principî dell'interpretazione della letteratura medica e sui modi per rendere le indicazioni terapeutiche maggiormente compatibili e coerenti con i valori del paziente. Sempre più frequentemente i gruppi di esperti tendono a includere personale con formazione epidemiologica, e persino quelli privi di una formazione classica stanno familiarizzando con le capacità di valutazione critica. Queste tendenze sono probabilmente destinate a permanere.
All'interno della EBM vi sono poi due aree di possibile sviluppo, tra l'altro reciprocamente connesse, che al momento rimangono incerte. Una mira a comprendere fino a che punto l'insegnamento dei principî della EBM riuscirà a modificare l'ambiente culturale in cui gli stessi operatori sanitari si formano. Ci si chiede inoltre in che misura si avrà lo spostamento d'attenzione dalla conoscenza dei principî fisiologici a quella dei principî epidemiologici necessari all'applicazione dei risultati della ricerca alle cure cliniche. Ovvero, in che misura i medici diverranno autonomi nel formulare valutazioni sulla ricerca di base e sulle revisioni sistematiche.
I pazienti giocheranno certamente un ruolo sempre crescente nella determinazione delle cure sanitarie cui si sottopongono, proprio in virtù del facile accesso ai dati sull'efficacia delle terapie e alla raccolta di informazioni resa possibile dal web. Tuttavia, buona parte di questo ruolo potrebbe basarsi su una cattiva informazione e su incomprensioni, perlopiù non verificabili da parte dei medici, legate al modo in cui i pazienti colgono e scelgono da numerose fonti i pareri sulla salute. Quando si tratta di prendere una decisione medica non è evidente con quanto successo sia possibile integrare in essa i valori, e probabilmente le azioni, del paziente, così come è poco chiaro il tipo di impatto che una simile integrazione avrebbe sui risultati clinici. Un possibile cambiamento sarebbe il riconoscimento esplicito dei valori e delle priorità degli orientamenti della prassi clinica, inclusi gli sforzi per comprendere i valori dei pazienti e della società in generale. Un obiettivo persino più importante e stimolante consiste poi nel coinvolgere seriamente i singoli pazienti nel processo della decisione relativo alla terapia cui si sottopongono basata sulle prove di efficacia. Questa è un'area emergente della ricerca nella pratica clinica basata sulle prove di efficacia che dovrà affrontare enormi sfide pratiche nell'immediato futuro.
È chiaro che la EBM è ancora al principio della sua evoluzione e ha davanti a sé un lungo cammino da percorrere. Tuttavia, in poco più di dieci anni, da semplice idea è cresciuta sino a diventare un approccio sempre più pragmatico in grado di connettere in modo sistematico i risultati della ricerca sanitaria con le decisioni cliniche.
Bibliografia
Chalmers 1999: Chalmers, Alan F., What is this thing called science, 3. ed., Indianapolis, Hackett Publishing, 1999 (1. ed.: Milton Keynes, Open University Press, 1978).
Evidence-Based Medicine Working Group, Evidence-based medicine: a new approach to teaching the practice of medicine, "Journal of the American medical association", 268, 1992, pp. 2420-2425.
Guba, Lincoln 1994: Guba, Egon - Lincoln, Yvonna, Competing paradigms in qualitative research, in: Handbook of qualitative research, edited by Norman K. Denzin, Thousand Oaks, Sage publications, 1994.
Guyatt 1991: Guyatt, Gordon H., Evidence-based medicine, "ACP journal club", 114, 1991, p. A16.
Guyatt, Rennie 2002: Users' Guides to the medical literature. A manual for evidence-based clinical practice, edited by Gordon H. Guyatt and Drummond Rennie, Chicago, AMA Press, 2002.
Haynes 2002: Haynes, R. Brian, What kind of evidence is it that evidence-based medicine advocates want health care providers and consumers to pay attention to?, BMC health services research, 2002, pp. 2-3 (versione elettronica disponibile all'indirizzo http:// www.biomedcentral.com/1472-6963/2/3).
Haynes 2002: Haynes, R. Brian - Devereaux, Philip J. - Guyatt, Gordon H., Clinical expertise in the era of evidence-based medicine and patient choice (editorial), "ACP journal club", 136A, 2002, pp. 11-13.
Sackett 1985: Sackett, David L. - Haynes, R. Brian - Tugwell, Peter, Clinical epidemiology: a basic science for clinical medicine, Boston, Little Brown, 1985.
Sackett 1996: Sackett, David L. - Rosenberg, William M.C. - Gray, J.A. Muir - Haynes, R. Brian - Richardson, W. Scott, Evidence-based medicine: what it is and what it isn't, "British medical journal", 312, 1996, pp. 71-72.
Sackett 1997: Sackett, David L. - Richardson, W. Scott - Rosenberg, William - Haynes, R. Brian, Evidence-based medicine: how to practice and teach EBM, London, Churchill Livingstone, 1997.