neuroriabilitazione
neuroriabilitazione
La neuroriabilitazione (o riabilitazione neurologica) è una branca della medicina che si occupa della valutazione, oltre che della quantificazione e del recupero, dei deficit e delle disabilità derivanti da un danno neurologico. Tale danno può derivare da una malattia neurologica che determini una compromissione focale o diffusa del sistema nervoso, così come da un evento traumatico o tossico. I deficit che ne conseguono possono essere confinati a una o più funzioni nervose, con gradi di disabilità diversi. La neuroriabilitazione ha avuto un grande impulso a seguito dell’aumentata sopravvivenza delle popolazioni, sia naturale sia dopo eventi patologici e traumatici. Si sono pertanto progressivamente affinate tecniche sofisticate di diagnosi neurologica e di rieducazione funzionale dei deficit, nonché tecnologie di supporto mirate alla riduzione di specifiche disabilità. La neuroriabilitazione come disciplina d’insieme svolge un compito di cardinale importanza nel migliorare l’autonomia e la qualità della vita dei pazienti neurologici e nel ridurre i derivanti costi sociali. [➔ coma; diagnostica strumentale neurofisiologica; neurodegenerazione; stimolazione cerebrale elettrica e magnetica; trauma cranico; trauma spinale]
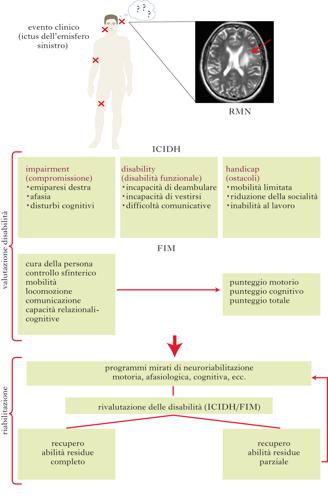
La n. è una branca della medicina relativamente giovane e in continua crescita, il cui scopo è di favorire e indirizzare il recupero funzionale del sistema nervoso (SN) che ha subito un danno. Il recupero spontaneo, infatti, nella maggior parte dei casi non è sufficiente a restituire livelli di autonomia soddisfacenti e, se non adeguatamente indirizzato, può ulteriormente allontanare, invece che avvicinare, il paziente dalla condizione di consueta abilità. La progressiva nascita di sottospecializzazioni della n., in parte legate al tipo di deficit funzionale, in parte alla specifica patologia determinante disabilità, insieme all’innovazione tecnologica, costituisce la base per l’ottenimento di sempre migliori risultati in termini di incremento della qualità della vita dei pazienti neurologici e di riduzione dei costi sociali. Da un punto di vista culturale, il concetto di deficit funzionale (e quindi di riabilitazione) ha trovato una sua prima formulazione con l’introduzione, da parte dell’OMS (Organizzazione Mondiale della Sanità), dell’ICIDH (International Classification of Impairment Disabilities and Handicap), che ha trovato un suo ulteriore sviluppo con l’utilizzo della FIM (Functional Independence Measure). Per comprendere il significato del concetto di n., va anzitutto chiarito quello di danno neurologico, nelle sue principali caratteristiche.
Tipologia del danno neurologico
Una lesione neurologica, indipendentemente dalla causa che l’ha prodotta, può indurre deficit funzionali di vario grado e natura, a seconda del tipo di insorgenza, acuta o subacuta, e delle strutture nervose coinvolte. Infatti, rispetto ad altri organi, l’SN si caratterizza per un’elevata specializzazione regionale, una scarsa o nulla capacità di rigenerazione cellulare, un certo grado di adattamento (plasticità) al danno subito. Queste peculiarità dell’SN implicano che la gravità dei deficit funzionali sia legata non solo all’estensione del danno tissutale, ma anche ai tempi della sua insorgenza e alla sua localizzazione anatomica. Un danno neurologico che si determina acutamente, come nel caso, per es., di un ictus, di un trauma, di un tumore a rapida crescita, produce deficit funzionali molto più gravi rispetto a un danno che insorge lentamente, come accade nella maggior parte delle malattie neurodegenerative. D’altro canto, un danno acuto costituisce tipicamente un evento drammatico ma isolato, mentre una malattia cronica si associa a un lento ma progressivo aggravamento delle alterazioni tissutali e quindi dei deficit neurologici. Esistono inoltre condizioni (come nella sclerosi multipla) in cui aspetti clinici a esordio acuto coesistono con l’accumulo cronico di disabilità. Un danno a carico dell’SN, inoltre, produce deficit funzionali assai diversi a seconda della localizzazione anatomica. Per es., un danno a carico del midollo spinale cervicale (secondario a un trauma o a un tumore), anche se di modesta estensione, può produrre deficit motori gravissimi, con paralisi dei quattro arti e scarse possibilità di recupero funzionale. Viceversa, un danno anche più esteso a carico di un emisfero cerebrale può produrre, sul versante motorio, una paralisi degli arti controlaterali di grado più lieve e maggiormente suscettibile di recupero funzionale. Inoltre, nell’ambito di malattie cerebrali, a seconda della localizzazione del danno e della specializzazione delle aree coinvolte, si possono avere sintomatologie di varia natura, come i deficit motori sopra menzionati, ma anche deficit sensitivi, della visione o delle funzioni superiori (linguaggio, memoria, attenzione, abilità visuospaziali, prassie, ecc.). Tali deficit possono essere conseguenti non solo a danno diretto delle strutture nervose colpite, ma anche a meccanismi di inibizione di aree a esse connesse (➔ diaschisi). Come è stato già accennato, i deficit funzionali hanno una maggiore o minore possibilità di recupero in virtù della plasticità neuronale di cui l’SN gode. Grazie a essa, alcune funzioni possono essere progressivamente (ancorché parzialmente) recuperate tramite meccanismo vicariante da parte di aree perilesionali o omologhe controlaterali rimaste illese, o non ancora coinvolte da malattia..
Principali condizioni neurologiche causa di disabilità
I traumi di interesse neurologico costituiscono un importante capitolo della n., in quanto coinvolgono individui per lo più in età giovanile, con lunghe aspettative di vita e disabilità spesso gravi. In questi casi il trauma costituisce un evento acuto e ben delimitato nel tempo, in assenza di patologie progressive sottostanti. Il tessuto nervoso va incontro a modificazioni, sia spontanee sia favorite (e indirizzate) da programmi riabilitativi, al fine di compensare i deficit derivanti dalla lesione neurologica. Le malattie neurologiche, d’altro canto, costituiscono un vasto insieme di condizioni che possono compromettere le funzioni dell’SN a diversi livelli e con diversi gradi di gravità. In generale, si tratta di malattie scarsamente mortali, quanto meno nelle loro fasi iniziali, e che presentano per lo più un decorso cronico con progressivo accumulo di disabilità.
Malattie del sistema nervoso centrale. L’esordio delle malattie neurologiche dell’SN centrale può essere acuto o subacuto. Tra le più frequenti condizioni a esordio acuto, vi sono le malattie cerebrovascolari. Esse si verificano per ostruzione (➔ ischemia cerebrale) o, più raramente, per rottura (➔ emorragia cerebrale) di un’arteria irrorante uno specifico territorio nervoso che, a seconda della localizzazione, produce sintomi specifici. Le forme ischemiche colpiscono generalmente individui in età adulta avanzata, e il territorio nervoso più comunemente coinvolto è quello dell’arteria cerebrale media. Tipicamente, un infarto dell’arteria cerebrale media si manifesta con deficit motori e sensitivi a carico della parte del corpo controlaterale all’emisfero cerebrale colpito, disturbi del linguaggio (ischemia emisferica sinistra in soggetti destrimani), disturbi visuospaziali ed eminegligenza (tipicamente nelle lesioni emisferiche destre; ➔ negligenza spaziale unilaterale), altri deficit cognitivi. Nell’ambito delle ischemie cerebrali, un capitolo importante riguarda le paralisi cerebrali infantili (tipicamente dovute a parto distocico) che si presentano con due quadri clinici principali, quello della diplegia e quello della tetraplegia. L’emorragia cerebrale può coinvolgere individui sia giovani sia adulti e si verifica tipicamente per rottura improvvisa di aneurismi cerebrali. Coloro che sopravvivono a emorragia cerebrale, solitamente, presentano importanti deficit neurologici. Relativamente alle patologie a esordio acuto, che successivamente cronicizzano, la sclerosi multipla (➔) di tipo recidivante-remittente (una malattia infiammatoria/degenerativa dell’SN centrale) colpisce tipicamente individui in età giovanile. I deficit clinici prodotti sono molto variabili, a seconda dell’area cerebrale coinvolta da infiammazione. Tali deficit, nelle fasi iniziali della malattia, vanno caratteristicamente incontro a remissione spontanea parziale o addirittura completa. Tuttavia, la sclerosi multipla è anche una malattia cronica che, nella maggior parte dei casi, si ripresenta con successivi episodi acuti (ricadute) e relative remissioni di grado variabile. Con il passare del tempo, la maggior parte dei pazienti con sclerosi multipla recidivante-remittente accumula livelli crescenti di disabilità residue permanenti. Infine, in una rilevante proporzione di casi, la sclerosi multipla recidivante-remittente assume nel tempo un decorso di tipo progressivo, dove si riducono o scompaiono totalmente le ricadute per lasciare il posto a un accumulo inesorabile di disabilità, prevalentemente di tipo motorio e cognitivo. Tra le condizioni neurologiche a esordio subacuto, le più rilevanti per la n. riguardano le cosiddette malattie neurodegenerative (➔ neurodegenerazione). Tra le più comuni, si menzionano: la malattia di Parkinson, con deficit sia motori sia cognitivi, e le demenze che, caratterizzate prevalentemente da disabilità cognitive, vedono nella malattia di Alzheimer la loro forma più comune. Tra le forme neurodegenerative più rare, ma allo stesso tempo più note, vi sono le malattie del motoneurone, in cui i pazienti vanno incontro a una gravissima, inesorabile disabilità motoria. Malattie del sistema nervoso periferico e muscolare. Per definizione le malattie del sistema nervoso periferico riconoscono nei deficit motori e sensitivi la fonte di maggiore disabilità; si ricordano: la sindrome di Guillain-Barré, le forme tossiche, la polineuropatia cronica infiammatoria demielinizzante (CIDP, Chronic Inflammatory Demyelinating Polyneuropathy), la neuropatia diabetica (➔ neuropatie). Vi sono infine le malattie della placca neuromuscolare, di cui la miastenia gravis è la forma più comune, e il grosso capitolo delle malattie muscolari (➔ miopatie). Queste ultime, per lo più di natura genetica, riguardano frequentemente individui in età infantile.
Scale cliniche per la valutazione della disabilità neurologica
La disponibilità di scale standardizzate per la quantificazione di disabilità sta alla base della n. intesa come scienza clinica. Infatti, l’utilizzo di scale di valutazione ha lo scopo principale di fornire ai clinici strumenti obiettivi per la quantificazione dei deficit neurologici. Sono di uso corrente varie scale, differenziate per patologia o entità della lesione. Il loro utilizzo consente di valutare, con modalità il più possibile indipendenti dall’osservatore, modificazioni cliniche naturali e in funzione di un determinato trattamento riabilitativo. Attraverso l’uso di scale standardizzate è anche possibile paragonare casistiche di pazienti afferenti a strutture riabilitative differenti e monitorare trial clinici multicentrici. Tra le innumerevoli e più diffuse scale attualmente in uso vi sono: il Barthel index, per determinare l’autonomia nelle attività quotidiane e, con le stesse finalità, la Functional independence and ability measure (FIM-FAM). Queste scale, costituite da vari sottopunteggi, quantificano l’autonomia globale del paziente. Nella pratica clinica, vengono tipicamente utilizzate per caratterizzare pazienti che hanno subito un ictus cerebrale. La Glasgow coma scale (GCS) è una scala specifica che viene impiegata nella valutazione dei pazienti in coma (➔). Il suo utilizzo riguarda sia la gestione dell’emergenza medica che ha prodotto lo stato di coma, sia il monitoraggio dell’evoluzione del coma in funzione di programmi riabilitativi. La scala di Kurtzke, nota come Expanded disability status scale (EDSS) viene impiegata per la valutazione delle disabilità in pazienti con sclerosi multipla. Il suo utilizzo ha consentito di monitorare clinicamente innumerevoli trial clinici, volti a testare l’efficacia di trattamenti sia farmacologici sia riabilitativi. Analogamente, altre scale sono state introdotte per altre malattie neurologiche specifiche, come, per es., la Unified Parkinson’s disease rating scale per la malattia di Parkinson, la ALS-functional rating scale per le malattie del motoneurone, il Mini mental state examination (MMSE) e il Clinical dementia rating scale per la valutazione del decadimento cognitivo globale in corso di demenza.
Indagini strumentali e di laboratorio
Oltre alle scale cliniche, vi sono approcci strumentali e di laboratorio che assistono il clinico in una migliore definizione e monitoraggio delle disabilità. Le tecniche di neurofisiologia possono essere utili nel quantificare la severità dei deficit funzionali in patologie sia a carico dell’SN periferico e del muscolo (elettromiografia, elettroneurografia), sia dell’SN centrale (potenziali evocati). Le tecniche di neuroimaging consentono di mettere in relazione la tipologia e l’estensione di un danno a carico del tessuto nervoso centrale con indici prognostici circa l’esito potenziale di programmi riabilitativi. Di fondamentale importanza sono le indagini neuropsicologiche nella valutazione e nel monitoraggio delle disabilità cognitive: è infatti possibile investigare in modo quantitativo la presenza di compromissioni cognitive specifiche e valutarne la modificazione nel tempo. In questo ambito l’investigazione dei disturbi del linguaggio, che si associano a varie tipologie di danno neurologico, ha dato vita a una disciplina a sé stante, l’afasiologia, che vede nella logopedia (➔) il proprio corrispettivo riabilitativo.
Tecniche di neuroriabilitazione
I quadri clinici più frequenti che richiedono riabilitazione neurologica riguardano i deficit motori, come, per es., comunemente accade nelle emiparesi/emiplegie da lesione ischemica cerebrale. La rieducazione motoria si pone obiettivi progressivamente crescenti in base all’entità dei deficit iniziali e alle capacità di risposta del paziente al trattamento riabilitativo. Nei casi più gravi, in cui il paziente è totalmente disabile e confinato a letto, i programmi di rieducazione motoria prevedono dapprima esercizi mirati al recupero della postura (controllo della testa e del tronco), al mantenimento autonomo della posizione seduta e al raggiungimento della capacità di collaborare attivamente agli spostamenti basilari, quali il passaggio dal letto alla carrozzina. Successivamente, quando è possibile, gli esercizi vengono indirizzati al guadagno della stazione eretta, al miglioramento dell’equilibrio e, infine, all’apprendimento di schemi (spesso alternativi a quelli normali) di deambulazione, con la finalità ultima di restituire al paziente un livello soddisfacente di autonomia motoria. Programmi particolari vengono inoltre dedicati al recupero motorio e funzionale dell’arto superiore, che può essere di importanza critica, per es., in pazienti destrimani con lesione cerebrale emisferica sinistra. I disturbi motori possono essere molto diversi a seconda della condizione neurologica considerata. I deficit di forza si possono infatti associare a flaccidità piuttosto che a rigidità muscolare di tipo spastico (per es., nelle ischemie cerebrali, nella sclerosi multipla, nei traumi cranici e midollari), così come a rigidità di tipo plastico (per es., nelle sindromi parkinsoniane). Queste diverse caratteristiche possono essere modificate anche farmacologicamente (farmaci antispastici, tossina botulinica, terapia antiparkinsoniana) in modo da coadiuvare lo svolgimento della n., al fine di incrementarne i risultati. Nei casi di deficit motori gravi o scarsamente responsivi, in cui una soddisfacente autonomia motoria non può essere raggiunta, la n. può comunque produrre risultati importanti, quali la riduzione di dolori legati all’immobilità e alla spasticità e la diminuzione del rischio di formazione di piaghe da decubito, che sono spesso responsabili di complicanze anche mortali per il paziente. Tutti i programmi di rieducazione neuromotoria vengono pianificati da medici specialisti in fisiatria e neurologia ed eseguiti, in palestre attrezzate per la n., da figure professionali specifiche, i fisioterapisti. Nell’ambito della riabilitazione motoria, sono sempre in via di sviluppo e sperimentazione nuove tecniche e apparecchiature elettroniche per agevolare i programmi rieducativi e per ridurre le disabilità. Per es., la tecnica del biofeedback con elettromiografia è stata indicata, da vari autori, come utile nel miglioramento del recupero motorio in pazienti con ictus cerebrale. La logopedia costituisce una branca della n. di fondamentale importanza. Utilizzando varie tecniche, i logopedisti riescono spesso a ottenere un buon recupero dei deficit sia di comprensione sia di espressione linguistica. Inoltre, questa branca non solo si occupa delle afasie, ossia dei deficit di linguaggio intesi come dominio cognitivo (per danno delle aree cerebrali deputate all’espressione e alla comprensione linguistica), ma anche delle disartrie, ossia dei disturbi legati all’articolazione della parola (per danno del tronco encefalico o dei nervi cranici).
Trattamento riabilitativo del deficit cognitivo. Di recente acquisizione è l’evidenza che anche i pazienti con decadimento cognitivo, soprattutto in fase iniziale, possono beneficiare di percorsi riabilitativi mirati. Tali percorsi includono differenti strategie riabilitative, che vanno dalla stimolazione cognitiva aspecifica (come la terapia di riorientamento alla realtà, la terapia della reminiscenza, la terapia della rimotivazione, la terapia della validazione) alla stimolazione cognitiva specifica, come quella indotta da tecniche di riabilitazione di un singolo dominio cognitivo (per es., la memoria nella malattia di Alzheimer). Evidenze sperimentali riportate in letteratura medica mostrano che pazienti con demenza e sottoposti a stimolazione cognitiva ottengono un miglioramento significativo delle loro performance, soprattutto se tale riabilitazione viene eseguita in abbinamento con terapie farmacologiche specifiche. In linea di principio, le tecniche di riabilitazione cognitiva potrebbero essere ulteriormente ottimizzate, caso per caso, a seconda della patologia dementigena di base e delle caratteristiche individuali del paziente; per es., in soggetti con demenza associata a una componente depressiva, un approccio basato sulla terapia della reminescenza e della rimotivazione potrebbe essere particolarmente indicato. Viceversa, nei casi di demenza con associazione di un atteggiamento apatico, la terapia della validazione, fondata sulla costruzione di un rapporto empatico tra operatore e paziente, potrebbe sortire migliori risultati. Carlo Caltagirone