ictus
Sindrome caratterizzata dall’esordio improvviso di un deficit neurologico focale di durata superiore a 24 ore e di origine vascolare (ingl. stroke). Si definisce invece attacco ischemico transitorio (TIA, transitory ischemic attack) un deficit neurologico focale di durata inferiore a 24 ore (➔ ischemia).
Epidemiologia
In Italia, l’incidenza di i. cerebrale è di 100.000 nuovi casi all’anno. Nei paesi industrializzati, la prevalenza è stimata a circa 600 per 100.000 abitanti. Le malattie cerebrovascolari rappresentano la terza causa di mortalità e la prima causa di invalidità e sono, inoltre, responsabili del 10-12% della mortalità globale annua nei paesi industrializzati. La mortalità per i. cerebrale varia dal 17 al 34% entro un mese ed è del 40% a un anno di distanza.
I fattori di rischio, che aumentano la possibilità del verificarsi di un i. cerebrale sono l’età, il sesso maschile, la familiarità con le malattie cerebrovascolari, il pregresso i. o attacco ischemico transitorio, l’ipertensione arteriosa (il più importante fattore di rischio di i. sia ischemico sia emorragico), il fumo, l’ipercolesterolemia, l’obesità, il diabete mellito, l’abuso cronico di alcol. Il rischio aumenta inoltre significativamente in presenza di fibrillazione atriale.
Eziopatogenesi
Nell’80% dei casi l’i. viene provocato da ischemia cerebrale, mentre nel rimanente 20% è causato da emorragia.
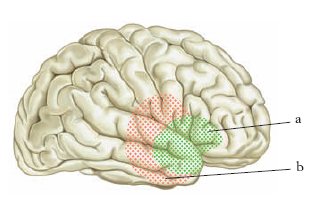
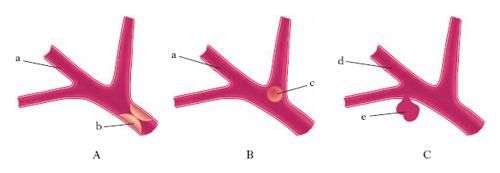
I. ischemico Si parla di ischemia quando un trombo o un embolo occlude un’arteria cerebrale e impedisce l’apporto ematico adeguato. In mancanza di glucosio e ossigeno, si manifesta una serie di alterazioni funzionali, biochimiche e strutturali che conducono alla morte cellulare in breve tempo, da qualche minuto a 4-6 ore, a seconda dell’importanza della diminuzione del flusso. Questo intervallo, chiamato finestra terapeutica, rappresenta il lasso di tempo entro il quale si può intervenire con farmaci o metodi invasivi per evitare la necrosi della zona ischemica. In caso di ischemia cerebrale focale (fig. 1), intorno all’area di flusso gravemente compromesso esiste un’area di flusso ridotto, chiamata penombra ischemica, nella quale le cellule sopravvivono: le cellule di quest’area ricevono il sangue tramite un circolo collaterale di compenso che consente loro di rimanere vitali e di essere teoricamente recuperabili qualora venga ripristinato un flusso adeguato. La cessazione dell’attività delle cellule cerebrali di entrambe le zone, ischemica e di penombra, è responsabile dei sintomi neurologici. L’occlusione di un’arteria cerebrale (fig. 2) è causata nell’80% dei casi da una tromboembolia aterosclerotica locale (➔ aterosclerosi) e nel 20% dalla migrazione di un embolo formatosi in un’altra parte del corpo, spesso nel cuore (fibrillazione atriale ➔ fibrillazione).
I. emorragico Un’emorragia intracerebrale è imputabile alla rottura di un vaso e al conseguente stravaso di sangue che si verifica nel parenchima cerebrale, con possibile invasione degli spazi subaracnoidei e dei ventricoli. L’emorragia tipica è situata nel territorio profondo del parenchima a livello dei nuclei della base ed è strettamente legata all’ipertensione arteriosa tramite la formazione sulle arterie cerebrali di microaneurismi (piccole dilatazioni) che possono rompersi. Invece, le emorragie intracerebrali superficiali sono generalmente causate dalla rottura di una malformazione vascolare preesistente e abitualmente congenita (aneurismi, malformazioni arterovenose, angiomi venosi) e si verificano più frequentemente nei soggetti giovani.
L’emorragia subaracnoidea corrisponde a un versamento di sangue negli spazi subaracnoidei che sono compresi tra l’aracnoide e la pia madre. Può essere dovuta alla rottura di una malformazione arterovenosa, di un aneurisma, oppure fare seguito a un trauma cranico.
Sintomatologia
Un i. cerebrale può manifestarsi improvvisamente con un deficit neurologico focale che può insorgere in pieno benessere. I sintomi variano a seconda del territorio vascolare colpito (il sistema vascolare cerebrale è diviso in due territori, anteriore e posteriore, collegati tramite il circolo di Willis: il territorio anteriore o carotideo, irrorato dalle arterie carotidee, comprende la parte anteriore dei due emisferi cerebrali; il territorio posteriore o vertebrobasilare, irrorato dalle arterie vertebrali e dall’arteria basilare, comprende il tronco cerebrale, il cervelletto e la parte posteriore degli emisferi).
Infarto anteriore. - Nell’infarto anteriore o carotideo si ha: a) perdita di forza parziale (emiparesi) o completa (emiplegia); b) disturbi sensitivi (diminuzione o perdita completa della sensibilità, formicolii); c) disturbi del visus di tipo emianopsia (perdita della visione di un emicampo visivo); d) disturbi del linguaggio (disartria: difficoltà nell’articolazione delle parole; afasia: linguaggio limitato a qualche parola semplice, mutismo, difficoltà di comprensione); e) disturbi cognitivi (il paziente non si rende conto dei suoi disturbi o non riconosce come suo l’emicorpo colpito; allucinazioni visive e uditive; disturbi di memoria).
Infarto posteriore. - Nell’infarto posteriore o vertebrobasilare si ha: a) disartria; b) vertigine; c) disturbi dell’equilibrio e della marcia; d) disturbi della coordinazione dei movimenti; e) visione doppia (diplopia); f) disturbi di coscienza, dalla sonnolenza al coma profondo. Questi sintomi possono essere diversamente associati tra di loro. Di solito, i disturbi fasici sono associati a disturbi motori o sensitivi dell’emicorpo destro e corrispondono a una lesione dell’emisfero cerebrale sinistro, mentre i disturbi cognitivi associati a sintomi motori o sensitivi del lato sinistro corrispondono a una lesione dell’emisfero destro.
Terapia
La moderna gestione del paziente con i. cerebrale avviene nell’ambito di appositi reparti di terapia intensiva dedicati, denominati stroke units. Nel caso l’i. dipenda da un’emorragia voluminosa, può essere necessario un intervento neurochirurgico allo scopo di rimuovere il sangue dal parenchima cerebrale e intervenire sull’arteria responsabile dell’evento. In caso di i. ischemico, per ripristinare il flusso ematico sono a disposizione farmaci trombolitici capaci di lisare il trombo responsabile dell’occlusione arteriosa. L’intervento chirurgico su un’arteria carotidea (endarteriectomia o angioplastica percutanea) è riservato soltanto ai casi gravi (stenosi superiore al 75% del lume vasale), oppure qualora vi siano controindicazioni della terapia anticoagulante e nei casi di i. insorti durante una corretta terapia anticoagulante. Negli altri casi, sarà prescritta una terapia antiaggregante basata sulla somministrazione di aspirina, di ticlopidina o di clopidogrel. Inoltre, saranno trattati i fattori di rischio: per es., ipertensione arteriosa, ipercolesterolemia, obesità, fumo, consumo di alcol, sedentarietà.